高血糖状態が持続する糖尿病
 糖尿病は、血中の糖が増加した状態が慢性化する疾患で、病態としては膵臓から分泌されるインスリンの機能が低下する「インスリン抵抗性」、分泌が不足する「インスリン分泌不全」の2つに分けられます。
糖尿病は、血中の糖が増加した状態が慢性化する疾患で、病態としては膵臓から分泌されるインスリンの機能が低下する「インスリン抵抗性」、分泌が不足する「インスリン分泌不全」の2つに分けられます。
糖尿病の原因
1型糖尿病の原因
1型糖尿病は、インスリンを分泌する膵臓のβ細胞が破壊され、インスリンの分泌が不足することが原因となります。
原因ははっきりとは分かっていませんが、遺伝やウイルス感染などにより免疫異常が発生し、自己抗体によりβ細胞が破壊されてしまうのではないかと言われています。
自己抗体は抗GAD抗体・抗IA-2抗体などが確認されています。
1型糖尿病のタイプ
1型糖尿病の悪化に伴って、インスリンの分泌はほぼストップしてしまいます。そのため、不足したインスリンを補うためにインスリン注射が欠かせません。
これをインスリン依存状態と言います。1型糖尿病はインスリン依存状態に至るスピードに応じて、「劇症」「急性発症」「緩徐進行」に大別されます。
劇症
最も早くインスリン依存状態に至るタイプです。発症から数日でインスリンの分泌が止まるため、すぐにインスリン治療を開始しなければ、命を落とす危険性もあります。
劇症型では、血糖値が非常に高値を示すことが多いですが、症状が急激に起こるため、1~2ヶ月の血糖値の平均を示すHbA1cはそれほど高値を示しません。また、特徴として自己抗体もあまり確認されません。
急性発症
1型糖尿病において最もよく起こるタイプで、発症から数ヶ月後にインスリン依存状態に至ります。早期にインスリン療法を開始した場合、一時的ではありますが膵臓の働きが回復し、インスリン注射が不要となることがあり、この期間を「ハネムーン期」と言います。
ハネムーン期が終息した後は、再度インスリン治療が必要な状態へと移行します。
急性発症型では、血液検査により血中に自己抗体が確認されることが多いです。
緩徐進行(かんじょしんこう)
数年かけてインスリンの分泌量が徐々に減っていくタイプです。初期はインスリン注射を行うことなく血糖値をコントロールすることが可能で、2型糖尿病と間違って判断されることもありますが、血液検査を受けることで自己抗体が陽性と出た場合に診断できます。
緩徐進行型では内服薬を慎重に検討する必要があり、膵臓に負担をかけるような薬は推奨されません。
そのため、膵臓に負担をかけない薬を使用するか、あるいは早い段階からインスリン治療を行う必要があります。
2型糖尿病の原因
日本においては、糖尿病の95%以上を2型糖尿病は占めていると言われています。
インスリンの機能が低下、あるいは分泌量が減少することで発症すると考えらており、原因には下記のようなものが挙げられます。
- 運動不足
- 脂肪分の多い食事
- 肥満
- 暴飲暴食・早食い
- 食生活の乱れ
- ストレス
- 遺伝
- 加齢(40歳以上からリスクが上昇します)
妊娠糖尿病の原因
妊娠が成立した場合、胎児は母体からエネルギーをもらって成長していきます。胎盤からインスリンの機能を抑える物質が分泌され、母親は血糖値が低下しないようになっており、妊娠前よりも高くなりやすい傾向があります。
妊娠糖尿病は、妊娠中に初めて指摘された、糖尿病には至ってないまでも糖の代謝異常がある状態です。一方、妊娠前に糖尿病と診断された場合は糖尿病合併妊娠となります。
妊娠糖尿病は、出産後に血糖値が基準値まで戻ることが多いですが、将来的には糖尿病の発症リスクが高いと言われており、定期的な検査が欠かせません。
また、出産後に糖代謝異常が起きていないか確認することも必要です。
以下が妊娠糖尿病の原因です。
遺伝的な要因
- 高齢妊娠(35歳以上で出産した場合)
- 肥満
その他の原因による糖尿病
以下のような原因で糖尿病を発症することもあります。治療方法や症状は一般的な糖尿病と変わりません。
- 内分泌疾患(血糖値の上昇を招くホルモンが過剰になっている)
- 膵臓・肝臓疾患の手術歴
- 遺伝子異常
- ステロイド薬による治療
糖尿病は、多くの場合食生活や生活習慣が発症に関わっていますが、上述したように別の疾患、薬、遺伝子異常が発症に関係することもあります。
なお、血糖値が高い状態であるのにもかかわらず放置していると、合併症が起こり、重篤な状態になる恐れもあるため、早期発見・早期治療が欠かせません。
糖尿病の症状
1型糖尿病の症状
1型糖尿病は症状が急激に起こることが多く、急性合併症と呼ばれています。
以下が主な症状ですが、悪化に伴い、呼吸困難、吐き気・嘔吐、意識障害などが起こることもあるため、早期治療が大切です。
- 疲れやすい
- 頻尿
- のどが異常に渇く
- 体重が急に減った
2型糖尿病の症状
2型糖尿病は初期では自覚症状が乏しいですが、合併症が発症・悪化すると以下のような症状が起こります。
- 目のかすみ
- 倦怠感
- 皮膚の乾燥・かゆみ
- のどの渇き、空腹感
- 頻尿
- 性機能の低下(ED)
- 手足の感覚麻痺、刺すような痛み
- 感染症を繰り返す
- 皮膚の傷の治りが悪くなる
糖尿病の検査と診断
糖尿病の血液検査
糖尿病が疑われる場合は血液検査を行い、以下の項目を確認します。
血糖値
血糖値は、血中のブドウ糖(グルコース)の濃度を表します。
食前と食後で血糖値は変化します。食後は血糖値が上がりますが、インスリンが分泌されるため2時間ほど経過するとほぼ元の状態に戻ります。
そのため、空腹時と随時/ブドウ糖負荷試験後の血糖値、HbA1cの値を組み合わせることによって糖尿病の診断に至ります。
空腹時血糖
| 正常 | 100mg/dl未満 |
|---|---|
| 正常高値血糖 | 100-109mg/dl |
| 境界型 | 110-125mg/dl |
| 糖尿病型 | 126mg/dl以上 |
食後血糖
| 正常 | 140mg/dl未満 |
|---|---|
| 境界型 | 140-199mg/dl |
| 糖尿病型 | 200mg/dl以上 |
HbA1c
HbA1cは直近1~2ヶ月の血糖値の平均を表した数値です。健康診断前に規則正しい生活を送り、血糖値が一時的に下がったとしても、HbA1cには影響しません。
以下がHbA1cの基準値となります。
| 正常 | 5.6% 未満 |
|---|---|
| 境界型 | 6.0-6.4% |
| 糖尿病型 | 6.5%以上 |
また、C-ペプチドや血中インスリンという検査項目もあります。この項目では、インスリンが十分に分泌されているか確認することができます。
インスリンの分泌能は治療方針の決定に重要な要素です。
糖尿病の尿検査
糖尿病が疑われる場合は尿検査も行うことがあり、下記の項目を確認します。
尿中アルブミン
糖尿病の合併症のうち糖尿病腎症は、腎臓機能が大幅に低下する疾患です。尿中アルブミンは、糖尿病腎症の早期発見のために必要な検査です。糖尿病腎症が悪化した場合、人工透析が必要な状態となってしまうため、早期発見が欠かせません。
以下が尿中アルブミンの基準値となります。
| 正常 | 30 mg/gCr 未満 |
|---|---|
| 早期腎症 | 30-299 mg/gCr |
| 顕性腎症 | 300 mg/gCr %以上 |
糖尿病は自力で治療可能?治療法について
 糖尿病を病院に通院することなく、自力で治したいとお考えの方もいらっしゃるかもしれません。しかし、糖尿病を治療するには医師の知見がどうしても必要で、自力で治していくのは不可能と言ってよいでしょう。
糖尿病を病院に通院することなく、自力で治したいとお考えの方もいらっしゃるかもしれません。しかし、糖尿病を治療するには医師の知見がどうしても必要で、自力で治していくのは不可能と言ってよいでしょう。
ただ、医師の管理のもと、適切な治療を続けていけば、通常の生活を送ることが十分可能です。
糖尿病の治療では、食事療法、運動療法、薬物療法の3つを行います。
糖尿病についてしっかり理解し、これら治療を続けていくことで、血糖管理・糖尿病の改善が期待できます。
食事療法
人間は、食事により食べ物に含まれる栄養を体内に取り込むことで、生命活動を行っています。食べ物に含まれる糖は、体内に取り込まれた後に血中のブドウ糖に変化します。通常であれば、ブドウ糖が過剰な状態にならないインスリンが機能していますが、このインスリンの作用が不足することで糖尿病が起こります。
食事療法は、インスリンの状態に応じて食事内容の見直しを行います。制限される食べ物は特にないですが、カロリーが過剰にならないように注意しながら、必要な栄養素を意識して食べることが大切です。適切なカロリーは患者様によって違うため、一人ひとりに合わせて1日の食事に適切なカロリー量を算出し、食事内容をアドバイスします。
ポイント
多少食事内容を変えるだけでも効果が見込めます。また、早食い・暴飲暴食・夜食を控えることも大切です。
食事の順番も大切で、以下の順番で食べることで、糖の吸収を緩やかにすることができます。
- 野菜に含まれる食物繊維は糖の吸収を抑える効果があります。
- 汁物は満腹感を得られるため、食べ過ぎを防げます。
- 魚・肉などのタンパク質が豊富な主菜
- 炭水化物を最後に回すことで、効率よくインスリンを分泌できます。
運動療法
糖尿病は1型糖尿病と2型糖尿病に大別されます。
1型糖尿病は遺伝が主な原因とされ、比較的若い世代によく見られます。
一方、2型糖尿病は、暴飲暴食や肥満、運動不足など生活習慣の乱れが大きな原因となり、日本では糖尿病の95%以上を占めています。
2型糖尿病の治療では生活習慣の改善を行います。運動療法では体内の糖の代謝を促すことで、血糖値の上昇を防ぐ効果が見込まれます。習慣的に適度な運動を行い、筋力アップ・脂肪を減らすことで、インスリン機能を高めます。
ポイント
脂肪を減らすには有酸素運動が効果的です。患者様自身が好きなスポーツや得意なスポーツ、あるいはウォーキングなど、多少しんどいと感じる程度の運動を続けましょう。
また、筋力トレーニングにより筋力をアップすることで、脂肪をより効率的に減らすことができます。器具を使ったトレーニングなどではなく、普段から取り組みやすいもの、例えば、腕立て伏せや腹筋などもお勧めです。
なお、血糖値が急激に低下しないように気をつける必要があります。激しい運動を行う必要はなく、無理のない範囲で週3回以上を目安に取り組みましょう。
食事療法と運動療法はどちらかに偏るのではなく、両方取り組むように心がけてください。
薬物療法
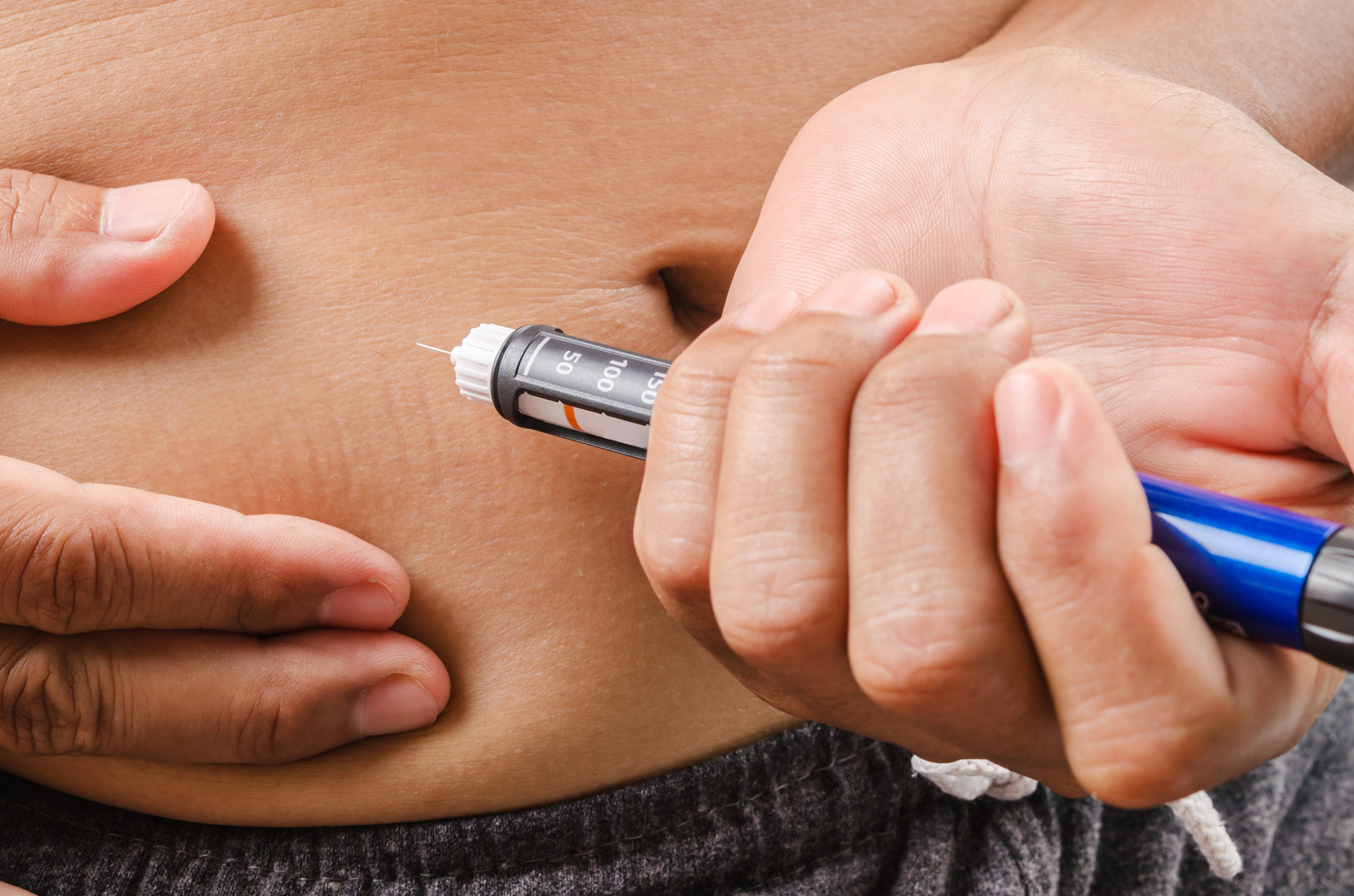
食事療法、運動療法では効果が不十分な場合、薬物療法を行います。具体的には、経口血糖降下薬の服用、インスリン注射を実施します。
患者様の体型、年齢、インスリン抵抗性やインスリン分泌能の程度、肝臓・腎臓機能、合併症の進行度に応じて、適切な薬を使用します。複数の種類の薬を併用することがありますが、医師が指定した量・時間と異なった服用をしてしまうと悪影響が出る恐れがあるため注意が必要です。
薬物療法の効果を高めるためにも、食事療法・運動療法をしっかり続けましょう。